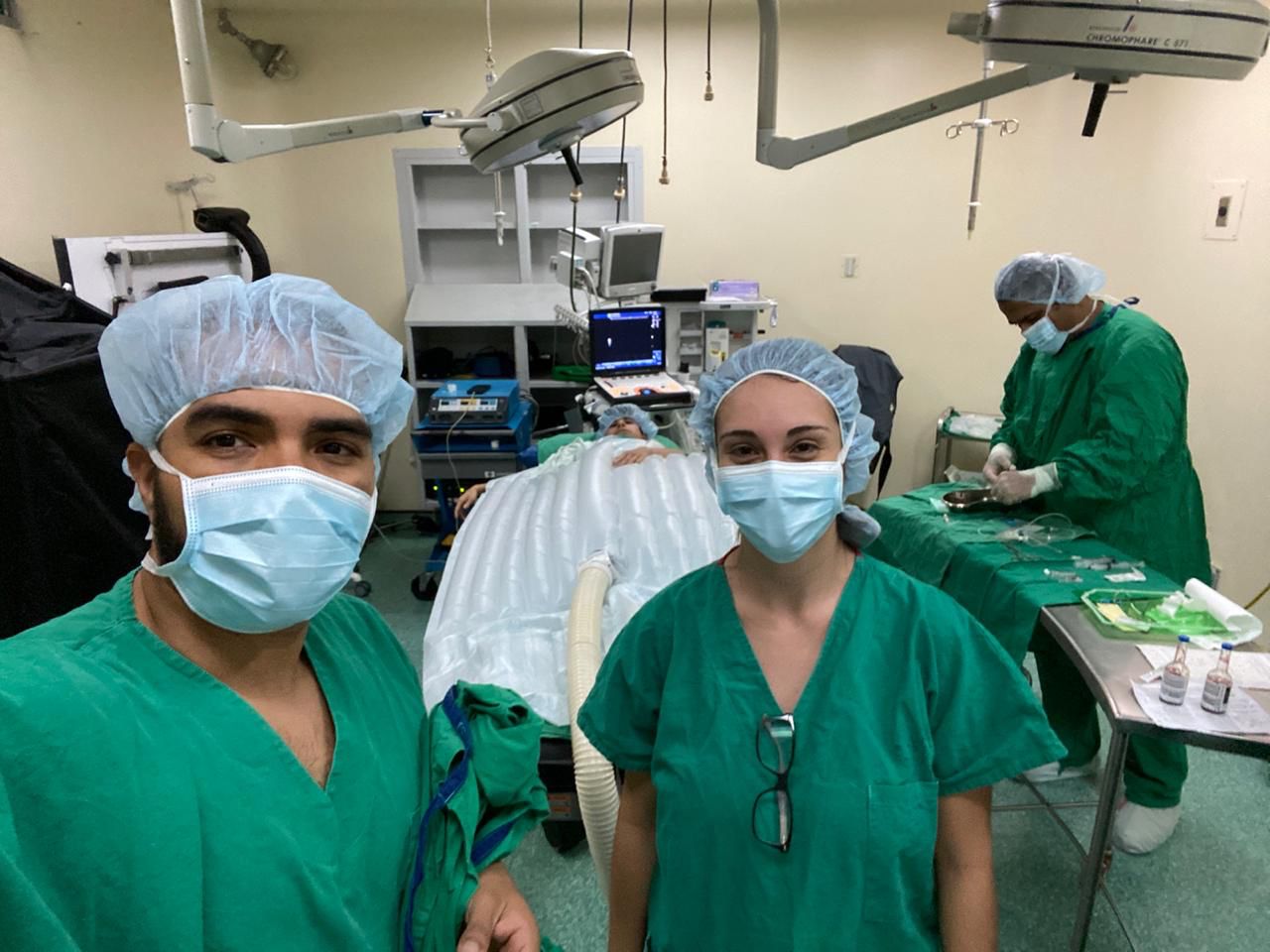
Su nombre es Nicole Caro Porras y, con tan solo 29 años de edad, esta joven oriunda de Coronado y de ascendencia chilena se posiciona como el mejor promedio (2021) de la especialidad de Medicina Interna del Posgrado en Especialidades Médicas de la Universidad de Costa Rica (UCR).
Ella recibió el reconocido premio “Rodrigo Cordero”, galardón que lleva el nombre de uno los personajes más importantes de la medicina costarricense y que, desde el año 1999, solo se le da a la mejor nota de graduación. El ejemplar desempeño académico de la Dra. Caro así lo respalda, al lograr una calificación sobresaliente de 90.6 en los ocho semestres de la especialidad.
¿Los rasgos que más la caracterizan? Desde palabras del Dr. Stanley Grant Villegas Grant, respetado médico internista y docente del posgrado, son la “excelente calidad humana, su gran calidad académica y su alta capacidad para trabajar en equipo”.
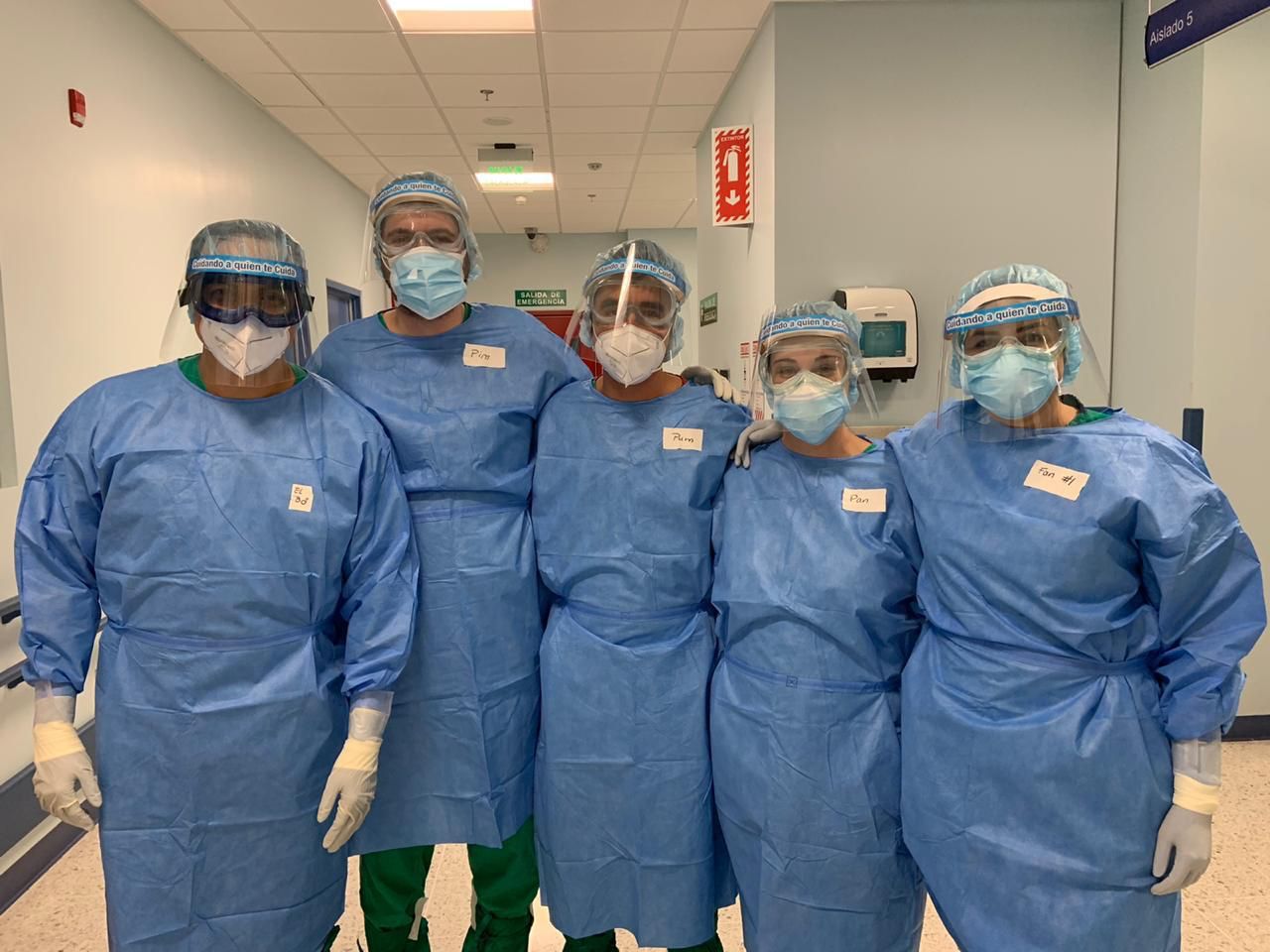
Lo anterior se vuelve aún más memorable si se toma en cuenta que la Dra. Caro integró el equipo médico dedicado a enfrentar la pandemia desde la primera fila de atención, en un momento en el cual el COVID-19 apenas iniciaba rodeado de gran incertidumbre y temor.
“Cuando vino la pandemia fue una situación muy abrumadora porque nadie esperaba que llegara tan rápido y tan intenso como lo fue. Eso luego se convirtió en una buena experiencia porque nos sirvió para crecer enormemente y, si no hubiese sido por el COVID-19, jamás hubiéramos aprendido tanto. En medio de todo hubo momentos de gran felicidad, como cuando un paciente -después de estar hasta tres meses en la Unidad de Cuidados Intensivos (UCI)- salía superbién, incluso, en situaciones que desde la medicina nadie daba nada por esa persona”, comentó la Dra. Caro.
En ese mismo sentido, el Dr. Grant coincide. “Alcanzar el reconocimiento en una pandemia es algo sobresaliente. Si ya la especialidad de Medicina Interna es demandante y se espera que el estudiante maneje todas las áreas posibles; el incluir una nueva enfermedad desconocida por aprender, como el COVID-19, hace que la distinción sea aún más destacable”, afirmó el médico especialista.
En todo el proceso, las y los docentes también fueron cómplices del logro. La situación de pandemia se acompañó de un gran cansancio, episodios de enfermedad, burnout y la urgencia de actualizarse en un campo totalmente nuevo.
“No le podemos restar mérito a los compañeros docentes y a los otros estudiantes. A pesar de las evaluaciones y de tener que cumplir con un cronograma y temas fuera de la emergencia mundial, siempre estuvieron comprometidos con el trabajo y con mantener los estándares académicos. En el caso de la Dra. Nicole, a lo largo del posgrado ella tuvo una evolución notable como médica. Inició con gran timidez y al final se notaba una gran confianza y seguridad en sí misma”, ahondó el Dr. Grant.
Ante una profesional tan destacada y de gran coraje contra la pandemia no se le podía dejar ir sin una entrevista. La Dra. Nicole Caro Porras brindó unos minutos para relatar los aprendizajes que experimenta una apasionada de la Medicina Interna, los retos que tuvo que superar durante el COVID-19; así como sus sueños, aspiraciones y motores que la mueven, día con día, a dar lo mejor a sus pacientes.
Pasión médica
-Dra. Caro, toda persona aspirante que desea iniciar una especialidad en la UCR debe ser médico general graduado.
Por eso, antes de conocer su experiencia en la Medicina Interna y la forma en cómo sobrellevaste la pandemia desde la primera línea de atención (con un desempeño destacado reflejado en tu premio), me gustaría ir un poco atrás y saber en qué momento de tu vida y por qué decidiste estudiar Medicina.
Nicole Thusnelda Caro Porras (NTCP): “Prácticamente, creo que toda la vida estuve segura de que quería ser médica. Mi papá es médico especialista en Patología y mi mamá es citotecnóloga. Entonces, mi familia está muy dentro del sector salud.
En la mesa siempre escuché cómo mis papás hablaban del hospital, así que no hubo otra opción para mí, siempre fue la Medicina. Que yo me imaginara en una oficina, pues no. En definitiva era el sector salud y, principalmente, médico. No había plan B, era eso o nada”.
-Con esa postura tan clara de que era Medicina o nada, ¿qué motivación te movía ir hacia esa meta?
NTCP: “El conocimiento y el tener la habilidad de poder ayudar a un paciente. El médico debe tener conocimiento, estudiar bastante y saber qué está haciendo. Después, mucha humildad, empatía, sentido de la responsabilidad, solidaridad y amabilidad”.
-¿Son esas características que mencionás lo que para vos definirían al buen médico?
NTCP: “Sí. El buen médico debe tener conocimiento y tratar al paciente de la mejor manera, que se sienta a gusto, tranquilo y seguro de que se le está manejando de la forma que es. El objetivo siempre es que el paciente se sienta feliz y a la vez confiado de que tiene un médico a la par que sabe lo que hace por su bien”.
-Al terminar la carrera de medicina general, ¿cuándo decidís inclinarte por la Medicina Interna? ¿Cómo seleccionaste esa de las más de 50 especialidades que ofrece el Posgrado en Especialidades Médicas (PPEM) de la UCR?
NTCP: “La verdad, eso se me complicó demasiado. A mí todo me gusta. Yo hice el internado y por cada bloque que pasaba decía: ‘voy a ser cirujana’, ‘voy a ser internista’, ‘voy a ser neuróloga’; todo me gustaba. Ya graduada de Medicina General y con un amigo decidimos empezar a estudiar para hacer la primera etapa, el proceso necesario a fin de entrar y ser especialista.
Sin tener ninguna especialidad en mente, al final me di cuenta que lo que me gustaba no era nada en específico, sino saber. Como decía, me gusta el conocimiento y, además, tener la habilidad de poder ayudar a un paciente sin discriminar ninguna rama de la medicina. Esto es, justamente, lo que hace la Medicina Interna.
En la Medicina Interna utilizamos los conocimientos de todas las ramas para lograr integrar al paciente y dar una respuesta oportuna. Esto realmente me gusta mucho”.
-De los años y de la experiencia ya adquirida que vos llevás en la especialidad, ¿qué es lo que más te ha generado satisfacción?
NTCP: “Los últimos años. Aquí uno se da cuenta de toda la capacidad que tiene y de lo que se puede hacer, especialmente, en los hospitales periféricos. Ahí es donde el internista es el médico y el encargado de valorar al paciente de pies a cabeza y le da un manejo sumamente completo.
No estoy diciendo que un hospital central no lo hace, sino que los hospitales centrales hay muchas especialidades por cada padecimiento. En el caso de los riñones es el nefrólogo, por ejemplo. Si hay un problema de corazón, entonces con el cardiólogo, y así sucesivamente.
Pero en un hospital periférico uno lleva un poco más la batuta y es el que maneja al paciente independientemente de la patología que tenga. Entonces, lo que más me ha gustado y me ha dado satisfacción es eso: que uno de verdad le puede resolver al paciente. Uno puede curar a un enfermo desde que llega, diagnosticar lo que tiene y llevarlo de la mano hasta que se le pueda dar la salida.
Durante los internamientos es gratificante el poder valorarlos, verlos y llegar a los diagnósticos para saber qué es lo que tiene, hacer procedimientos invasivos y todo con el fin de ayudarlos.
La Medicina Interna es la base y la mamá de las medicinas, sin esta rama no existirían las demás. Por lo tanto, es muy importante tener ese médico que sirva como un eje, un centro que (cuando usted se desvía) pueda volver a empezar de cero. Claramente, uno siempre necesita la ayuda de sus compañeros y compañeras, pero la Medicina Interna es la base”.
-Ahora que mencionás a los hospitales periféricos, ¿en cuáles rotaste y cómo fue tu experiencia?
NTCP: “Mi hospital base es el Calderón Guardia. Los primeros dos años de formación es un tronco común en ese hospital. Luego, el tercer año salí y fui a Quepos, al Hospital Max Terán Valls. Ahí estuve un mes. También estuve en el Hospital México, al San Juan de Dios, el de Heredia y Cartago.
La experiencia fue muy bonita, pero las rotaciones son siempre un poco complicadas. Los exámenes usualmente no calzan con las rotaciones que uno está haciendo. En el primer examen entraba cardiología, pero la rotación era en gastroenterología, por ejemplo. Eso hacía que uno tuviera que estudiar más: gastroenterología para atender a los pacientes y, además, cardiología para hacer los exámenes. Son temas aparte y cuesta acomodarse en ese sentido pero se va logrando”.
-En esta última parte mencionás el reto de acomodarse para estudiar. ¿Cómo lograste ajustar el ritmo?
NTCP: “¿Cómo? No sé. Es cuestión de sacar el tiempo, acomodarse para estudiar la rotación y lo de sus pacientes, así como material complementario.
Hay guardias de guardias. Hay algunas muy bonitas en las que a uno le dio el tiempo de descansar y en la casa uno puede seguir estudiando. Otros días son sumamente desgastantes y lo que hace uno después es solo dormir. En definitiva cuesta mucho mantenerse despierto, empezar a leer y no dormirse.
Yo no tengo problemas para dormir, entonces nunca trasnoché. Sí intentaba llegar después de la guardia, no dormirme y estudiar lo más que podía hasta dormir. Ya la mañana siguiente seguía adelante.
Igual, al inicio de la residencia nosotros hacemos guardias cada cinco días, entonces por lo menos teníamos más chance de acomodarnos. El día posguardia es un poco más difícil y el siguiente después de la posguardia es todavía más difícil. Pero ya luego uno se va acomodando a ese ritmo que se vive.
Durante la guardia a veces yo aprovechaba para leer algún artículo y ahí uno iba adelantando. Incluso, cuando teníamos que hacer charlas, que hay que leer un montón y prepararse bastante bien para hacer una buena exposición. En la misma guardia a veces sacaba la computadora, adelantaba las presentaciones, en fin...es aprovechar todo el tiempo posible y poquito a poco se logra”.
La pandemia
-Ahora llegamos a la pandemia. El COVID-19 aparece ya cuando te faltaba poco para terminar la residencia. ¿Cómo lograste sobrellevar el nuevo desafío y la nueva carga que esto representaba?
NTCP: “Fue muy abrumador porque uno no esperaba que llegara tan rápido y tan intenso como lo fue. Yo en un inicio lo vi muy lejano y hasta tenía un viaje. En abril pensaba ir de vacaciones. Ya en marzo empiezan todas las restricciones y Costa Rica cerró fronteras. Eso fue como detener todo y seguir trabajando porque ya el COVID-19 estaba en el país.
Eso nos detuvo la residencia y fue un susto. La primera pregunta fue: ¿qué hacemos? Luego, vinieron las demás: ¿vamos a seguir rotando?, ¿nos vamos a mover?, ¿cómo nos van a seguir calificando?, ¿a dónde vamos a rotar? Por fortuna tuvimos muy buenos organizadores y nos explicaron que íbamos a estar detenidos seis meses y que íbamos a rotar en las áreas de COVID-19 porque ese fue el motivo de detener el posgrado.
Ya no teníamos sesiones académicas ni exámenes, lo que nos ayudó a concentrarnos en la parte de la pandemia y no tanto en esa parte académica. Yo estuve rotando en la Unidad de Cuidados Intensivos (UCI) de COVID-19 en el Calderón Guardia”.
-¿Y cómo fue tu experiencia dentro de la UCI? Un día estás aprendiendo sobre Medicina Interna y al otro estás en una zona muy distinta que se caracteriza por la atención de pacientes críticos.
NTCP: “Hasta cierto punto fue una experiencia maravillosa porque logré un aprendizaje enorme. Todos los residentes, desde los de primer año hasta los de cuarto año, aprendimos muchísimo en la pandemia. Obviamente es una enfermedad grave, pero a nosotros nos sirvió para crecer enormemente. Estuvimos bastante tiempo en las UCIs y aprendimos muchísimo sobre ventilación mecánica, el paciente crítico, entre otros aspectos.
Además, tuvimos la oportunidad de rotar en la Torre Este del Calderón Guardia, una torre quirúrgica que, si no hubiese sido por el COVID-19, jamás hubiéramos pasado por ahí porque nosotros somos más del otro lado del Calderón.
La pandemia nos permitió ampliarnos, ir hacia las otras torres, conocer a más intensivistas, aprender mucho, saber poner vías centrales, manejar ventiladores y ayudar al paciente crítico para que salga adelante.
Todos esos meses son experiencia que nadie jamás nos iba a dar y que ahora tenemos para ayudar a nuestros futuros pacientes. Crecimos como médicos, mejoramos el cómo hablar con las familias (porque muchas veces eran historias negativas) y también aprendimos las bases del abordaje del paciente crítico”.
-¿Hay alguna experiencia con un paciente en particular que te marcara en el ámbito profesional y que, incluso, de alguna manera te cambiara la visión de las cosas?
NTCP: “Varios. En la pandemia se veían personas que llegaban mal y con dificultad respiratoria. Eventualmente, estos eran los que solían escalar a recibir una cánula de alto flujo (dispositivo para administrar aire y oxígeno).
Posteriormente, estaba la parte en la cual había que intubarlo porque ya no había otro camino al cual recurrir, era una parte muy difícil. Uno les decía si querían hablar con sus familias y con varios pacientes uno dice: ‘¡qué triste ese momento!’
Después, se pasaba a la parte de la intubación que se vuelve más impersonal porque el paciente no te puede hablar. Aquí entraba la relación con la familia. Uno sigue trabajando con el paciente intensamente viéndolo cada hora y hablar a diario con la familia hasta que uno dice que: ‘hasta aquí, el paciente va a fallecer’.
En varios momentos no me salía la voz para decirle a las familias. Otros, en cambio, eran de gran felicidad porque gracias al cielo salieron superbién después de estar hasta tres meses en UCI cuando, inclusive, desde la medicina nadie daba nada por ese paciente”.
-Y en esos momentos que usted misma describe como tristes, ¿cuál fue su principal salvavidas emocional?
NTCP: “Mis compañeros. El poder hablar entre nosotros fue lo que más me ayudó, así como el discutir los casos y desahogarse con ellos porque todos estamos en lo mismo y con eso salimos adelante.
También, el apoyo de la familia y de mi novio. Él no es médico pero yo le contaba todas mis historias y me ha ayudado mucho a desahogarme.
Luego, están mis familiares. Sin embargo, que yo les contara y que verdaderamente entendieran qué estaba pasando, eran solo los compañeros del hospital. Entre todos nos ayudábamos y, cuando llegaba la hora de entregar al paciente para la siguiente guardia, uno les decía: ‘por favor, cuídeme bien a esta persona’.
Aspiraciones
-Con cuatro años y seis meses, el 14 de enero del 2022 sos, oficialmente, egresada del posgrado de Medicina Interna. Al ver hacia atrás, ¿cuál ha sido la mejor experiencia que has tenido del posgrado?
NTCP: “Esa pregunta está bien difícil. No podría decir ninguna en específico porque he tenido muchas rotaciones muy satisfactorias. Tal vez, lo más significativo fue ayudar a los compañeros que van entrando. La verdad, eso me marcó más y me generó mucha alegría.
El ver que ellos se desenvuelven bien, que hacen bien los procedimientos, que presentan bien a los pacientes en la visita de los médicos y que saben cómo evolucionar bien a los pacientes, es muy gratificante. Especialmente, porque vos sabés que uno los guió un poquito al inicio.
Me encantó verlos explotar su conocimiento y salir solos sin ayuda de uno. Y bueno, como le decía, estar en hospitales periféricos y tomar la batuta. Uno siempre está supervisado por los asistentes médicos, pero ya ellos te van empoderando y soltando. Esas experiencias se ganan más al casi concluir la residencia.
En cuanto al posgrado, este fue muy apadrinador y estuvieron muy preocupados para que las y los residentes, desde el día uno hasta el final, nos sintiéramos acompañados. Asimismo, trabajan mucho para que el posgrado crezca con excelentes especialistas y que cada uno de nosotros vaya por un buen camino y a gusto”.
-¿Hay algún docente en particular que te haya servido de inspiración?
NTCP: “Todos, no puedo eligir a ninguno. Los del Calderón con quienes roté un montón de meses: el Dr. Grant, el Dr. Vargas, el Dr. Araya, el Dr. Villalobos, el Dr. Quintanilla, el Dr. Romero, el Dr. Murillo. Todos ellos siempre han estado ayudándonos en cada momento que teníamos una duda, incomodidad o sugerencia. Ellos siempre han estado ahí para nosotros, para impulsarnos y salir adelante.
Tal vez, el que podríamos decir como nuestro papá internista fue el Dr. Romero. Él siempre nos decía ‘usted sabe. Usted sabe, que sabe’. El Dr. Romero nos ayudó a desenvolvernos en los exámenes y en el día a día.
En cuanto a habilidades prácticas, era más con los residentes mayores para aprender a poner vías, etc. Si ya el residente mayor no podía, venía el profesor. Quizá el más ‘salvatandas’ era el Dr. Villalobos y el Dr. Grant para poner PICCs, que son unos catéteres de inserción periférica. Estos, prácticamente, casi que solo el Dr. Grant los pone en el hospital. Además, llevaba a todos lados el ultrasonido. Eso nos quedó grabado en la mente, cada doctor tiene sus destrezas.
Otro que es increíble es el Dr. Vargas. Él es un genio y nos ayudó a aprender a englobar al paciente y poder dividirlos por problemas para llegar al diagnóstico. Finalmente, está el Dr. Araya que con su humanidad nos ha colaborado con habilidades, destrezas y, lo más importante, plantearnos las preguntas correctas”.
-Cuando tengás el título en mano, ¿cuál es el siguiente paso que tomarás?
NTCP: “Hacer el servicio social. Esto es al azar, por lo que hay que esperar la rifa que será en marzo. Ya nos dieron las plazas. Dos son centrales y las demás periféricas. Yo espero terminar bastante lejos y desarrollarme más y aprender un montón porque ahora sí me toca a mí tomar las decisiones y velar a los pacientes.
Espero un lugar que me permita desarrollarme, que no me ate las manos y que esté anuente al cambio, pues el internista llega hasta donde se lo permiten. Espero que me permitan llegar bastante alto”.
-¿Y has valorado alguna otra subespecialidad?
NTCP: “Sí, no estoy cerrada a nada. Valoro llevar una segunda especialidad, pero de momento voy a llevar el servicio social y ver si hay algo que me atraiga. Si no, seguiré como internista. Otra cosa que analizo es la posibilidad de ir al extranjero y estudiar alguna maestría”.

Periodista, Oficina de Divulgación e Información
Área de cobertura: ciencias de la salud
jenniffer.jibmtxmenezcordoba @ucrwnrj.ac.cr
Comentarios:
Artículos Similares:
-
 Viróloga de la UCR gana el máximo premio de Biocientífica 2024 por su excelencia profesional
Viróloga de la UCR gana el máximo premio de Biocientífica 2024 por su excelencia profesional -
 Universidades Públicas y Colegios Científicos: un convenio caracterizado por la excelencia …
Universidades Públicas y Colegios Científicos: un convenio caracterizado por la excelencia … -
 Las fincas de ganado lechero aumentan su producción gracias a técnicas dadas por la UCR
Las fincas de ganado lechero aumentan su producción gracias a técnicas dadas por la UCR -
 Jóvenes de Medicina de la UCR sobresalen a nivel mundial. Aquí te mostramos sus rostros
Jóvenes de Medicina de la UCR sobresalen a nivel mundial. Aquí te mostramos sus rostros